Desde hace 40 años, la calidad del semen occidental no ha parado de empeorar. La concentración de espermatozoides por eyaculación ha descendido un 59 %. Cada vez más hombres precisan ayuda médica para ser padres.
Históricamente, la responsabilidad de la fecundación humana siempre ha recaído en las mujeres. Con el retraso de la maternidad y el aumento de las complicaciones para lograr un embarazo, la investigación sobre reproducción ha focalizado sus esfuerzos en el factor femenino.
Pese a esto, en los últimos años la ciencia de la fertilidad ha empezado a mirar seriamente hacia el varón. Concretamente a su semen. La última revisión científica publicada a finales de 2017 en la revista Human Reproduction Update afirma que el semen de los hombres occidentales es peor ahora que hace 40 años.
La concentración espermática ha pasado de una media de 99 millones de espermatozoides por mililitro en 1973 a 47,1 en 2011, un declive del 52,4 %. Pero el descenso es aún más marcado en otra variable. De los 337,3 millones de espermatozoides por eyaculación de la década de los 70 se ha pasado a los actuales 137,5 millones, un 59 % menos.
Sobre el caso concreto de España hay pocos estudios, pero todo apunta a que también se está produciendo esta caída. En 2008 se publicó una investigación realizada en más de 60 centros de reproducción asistida de todas las comunidades autónomas que constató la gran disparidad geográfica en cuanto a calidad seminal que existe en el país.
Mientras que en Galicia apenas un 8,5 % de los jóvenes posee una concentración de espermatozoides inferior a los valores aceptables por la Organización Mundial de la Salud (OMS), en Andalucía, Madrid y País Vasco las cifras se elevan hasta el 13,7 %, el 14,8 % y el 18,7 %, respectivamente; y llegan al 22,7 % en Cataluña y Comunidad Valenciana.
Falta por saber cómo afectarán estos datos al futuro de nuestra capacidad de reproducción. Aunque por el momento no se ha observado el descenso en las tasas de concepción natural que podría esperarse dada la disminución de los recuentos de espermatozoides, comienzan a saltar las alertas respecto a la evolución de la fertilidad masculina.
Cada vez más niños nacen después de tratamientos de fertilidad pero, a pesar del aumento del uso de la reproducción asistida, las tasas de fecundidad en muchos países –como España– siguen estando muy por debajo de la tasa de reemplazo (2,1 hijos por mujer).
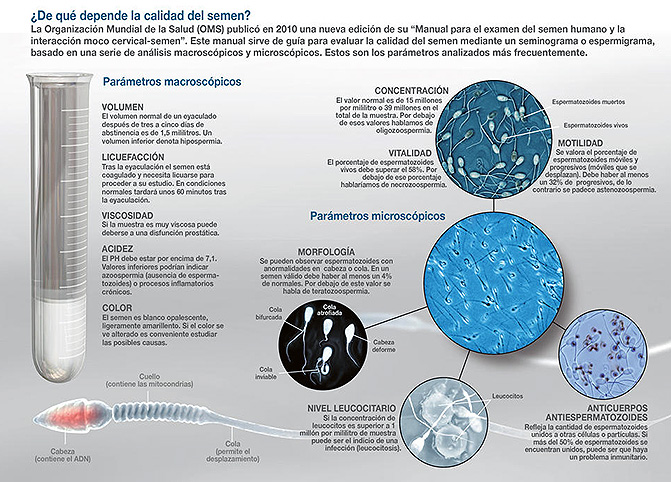
Hoy en día la única herramienta aceptada para evaluar la fertilidad masculina es el análisis básico del semen o seminograma, que no resulta del todo útil dada su limitada especificidad y sensibilidad, por lo que no permite determinar con certeza si un individuo es fértil o no.
Un estudio internacional sobre las causas de la infertilidad masculina, publicado a finales de 2017 y que contó con la colaboración del investigador de la Universidad de Murcia Jaime Mendiola, concluye que el 15 % de los hombres son infértiles en la actualidad.
Entre ellos, el 40 % de los casos se debe a causas desconocidas; un 15 % son por algún trastorno genético vinculado a un problema de fertilidad; y un 30 % son pacientes con seminogramas alterados sin causa genética.
“Por un lado están las exposiciones concurrentes (dieta, estilo de vida, disruptores endocrinos), pero también hay trabajos que muestran la exposición intrauterum o prenatales (como la distancia anogenital, que predice alteraciones de la función reproductiva durante la vida adulta)”, indica a Sinc Mendiola.
“Hace 10 o 15 años al hombre no tenía la ‘culpa’ si la mujer no se quedaba embarazada. Eso ha cambiado. Hemos perdido calidad seminal al ritmo de un 2 % anual desde 1970 hasta 2010 –continúa el científico español–. Un control periódico de la salud reproductiva del hombre permitiría detectar alteraciones que, de no tratarse a tiempo, se convierten en irreversibles”.
En la misma línea está una investigación publicada en octubre de 2018 que muestra el aumento de un 9 % del riesgo de los hombres de precisar tratamientos de fertilidad para ser padres (de un 12,4 % en 2004 a un 21,3 % en 2017). La muestra, formada por cerca de 120.000 individuos españoles y americanos, es la más grande utilizada hasta la fecha en la literatura científica mundial.
“Por un lado, confirma el declive en la calidad del semen en los varones infértiles como ocurre en la población general”, explica a Sinc Nicolás Garrido, director de la Fundación IVI y coautor del estudio. “Y por otro, este descenso tiene repercusión clínica con efecto evidente en la fertilidad masculina: como la calidad está más afectada, se requieren técnicas de reproducción asistida más complejas con respecto a hace una o dos décadas”.
La tarea reproductiva es una función de lujo para el cuerpo humano. “Si un organismo tiene algún tipo de problema, es lo primero de lo que prescinde. Desde ese punto de vista, cualquier comportamiento a favor de nuestro estado de salud general puede estar contribuyendo a mejorar la calidad del semen”, añade Garrido.
Ahora bien, la calidad espermática no se puede recuperar en el laboratorio, es decir, no hay tratamientos in vitro que consigan que los espermatozoides mejoren. Lo que sí se puede hacer, dentro de la muestra disponible de un hombre, es elegir aquellos que presenten las características óptimas a la hora de lograr el éxito reproductivo.
No obstante, numerosos estudios han analizado diversos factores que podrían mejorar esta calidad, aunque la bibliografía existente es discrepante. Uno de los más importantes es la práctica de ejercicio.
“Se desconoce el grado de actividad física ideal aconsejable y su influencia desde el punto de vista terapéutico para mejorar la calidad seminal”, subraya Fernando Quintana, director del laboratorio de Andrología de IVI Bilbao.
Otro elemento son los antioxidantes. Según Mendiola, “normalmente cuando un hombre va a una clínica de reproducción asistida se le da antioxidantes. Pero si buscamos en la literatura científica, hay como mucho diez trabajos bien hechos que hablen sobre ello. A veces se prescribe por buscar un efecto placebo. Harían falta más estudios para comprobar si dar esta suplementación es adecuado”.
Con respecto al tabaco y su relación con la movilidad de los espermatozoides hay más investigaciones. También se ha asociado negativamente la calidad del semen con el estrés, tanto como una situación permanente como puntuales. Incluso con la ingesta de carne roja, como en uno de los últimos trabajos de Jaime Mendiola.
Un tema igualmente controvertido es la influencia de la edad del varón en la esterilidad. “Si bien se han descrito numerosas alteraciones endocrinológicas, testiculares, morfológicas, funcionales y genéticas en los espermatozoides, su papel causal en la esterilidad es discutible”, apunta Quintana.
En un estudio que analizó 46.078 primeros tratamientos de inseminación con semen de donantes y ciclos de fecundación in vitro (FIV) e inyección intracitoplasmática de esperma (ICSI), se encontró que el número de nacimientos vivos y abortos espontáneos en los tratamientos de reproducción no se vio afectado por la edad de los donantes hasta los 45 años.

Un tema controvertido es la influencia de la edad del varón en la esterilidad. / Pixabay
“Cuando una pareja llega a un centro de reproducción, a ellas les hacen mil pruebas”, cuenta a Sinc Miguel Ruiz Jorro, andrólogo clínico y vocal de la Sociedad Española de Fertilidad (SEF). “Pero no es que el semen esté olvidado o haya poca investigación sobre él. El problema es que el experto en medicina reproductiva a veces no lo tiene en cuenta y sigue pidiendo lo mismo que hace 50 años: un seminograma”.
Para Ruiz Jorro, desde el primer momento hay que involucrar a los hombres. “Es muy importante saber las causas que hay detrás, ya que puede repercutir en la salud del varón, de sus futuros hijos y en la probabilidad de que haya embarazo. Además, un recuento espermático bajo puede estar relacionado con una enfermedad como el cáncer de testículos”.
Con la información genética que se tiene a día de hoy se descarta un mayor riesgo cromosómico para los niños de padres de más edad. “Pero sí se tiene en cuenta, a partir de los 45-50 años, que si el ADN está fragmentado podría estar relacionado con otras enfermedades”, sigue Ruiz Jorro.
Sin embargo, la opción de congelar el semen por motivos no médicos no se hace en la actualidad. Según Nicolás Garrido, “no resulta una opción práctica. Primero, porque los beneficios en salud no son tantos y, segundo, porque te aseguras de que tiene que pasar por un tratamiento de reproducción. No sé si tiene mucho sentido”.
Mientras que los hombres fabrican espermatozoides todos los días, la producción de óvulos y su calidad decae drásticamente a partir de una cierta edad. De ahí que en este caso la congelación sí tenga efectos clínicos positivos por el mayor riesgo de problemas genéticos en el futuro bebé. De momento, la diana de la reproducción asistida sigue apuntando más a las mujeres.