Además de muerte y devastación, las crisis sanitarias dejan huellas culturales. Muchas de las miles de pandemias que han ocurrido a lo largo de la historia humana derrumbaron imperios y barrieron sistemas económicos, pero también trajeron grandes avances científicos y tecnológicos, e instalaron hábitos y prácticas cuyos orígenes hemos olvidado.
La pandemia de la covid-19 no es la primera del siglo XXI y, seguramente, no será la última. De hecho, se trata de la segunda. En 2009, la pandemia de influenza H1N1, o gripe porcina, dejó a su paso 284.000 muertes, según un recuento reciente de los Centros para el Control y Prevención de Enfermedades (CDC) de Estados Unidos.
La respuesta a aquella crisis sanitaria, por muchos ya olvidada, fue bastante distinta a la actual. Los brotes de SARS en 2003, de gripe aviar entre 2004 y 2006 y de ébola en 2007 y 2008 habían sido una llamada de atención sobre la vulnerabilidad de las sociedades modernas. Así que cuando la nueva cepa de la llamada gripe porcina empezó a esparcirse por el planeta en enero de 2009, varias naciones se encontraban bien preparadas.
Según señalaba Sylvie Briand, directora del departamento de Enfermedades Epidémicas y Pandémicas de la Organización Mundial de la Salud (OMS), en un webinar en el que participó SINC, “la mayor parte de los países europeos ya habían almacenado mascarillas. Y tenían listos planes de emergencia para recibir pacientes en hospitales”.
La manera en que los gobiernos manejaron la crisis sanitaria de 2009, sin embargo, tuvo efectos negativos al largo plazo. “Tras aquella pandemia, hubo una especie de fatiga en la preparación para pandemias”, destacaba Briand. “Al no colapsar sus economías, muchos países pensaron que las pandemias en el siglo XXI no eran tan terribles como las del pasado y después de 2010 no actualizaron sus planes ni reabastecieron su reserva de mascarillas”.
El gobierno de Estados Unidos, por ejemplo, desfinanció el Proyecto Predict, un programa de alerta temprana en el que docenas de científicos y analistas trabajaban para identificar posibles pandemias en países de todo el mundo, incluida China, en septiembre de 2019.
Entonces, en febrero de 2020 golpeó el coronavirus y tomó al mundo por sorpresa.
Para bien o para mal, las pandemias dejan cicatrices, legados duraderos. Lo recuerda el historiador Frank Snowden en su libro Epidemics and Society: From the Black Death to the Present: “Son tan importantes para comprender el desarrollo social como las crisis económicas, las guerras, las revoluciones y los cambios demográficos”.
Si bien difieren en sus orígenes, virulencia y duración, sus efectos se extienden más allá de los momentos en que ocurren. Las enfermedades infecciosas no solo modifican el organismo de los individuos. También alteran a las sociedades de una manera profunda.
“A veces las enfermedades infecciosas aceleran la historia o revelan hacia dónde se dirige una sociedad, mientras que otras cambian fundamentalmente su trayectoria”, advierte el historiador Kyle Harper. En su libro El destino de Roma: clima, enfermedad y el fin de un imperio, este investigador de la Universidad de Oklahoma señala que las frecuentes epidemias –como la Peste Antonina, de 165 a 180– interactuaron con las fluctuaciones climáticas para provocar el declive del Imperio Romano.
La historia la escriben no solo hombres y mujeres sino también virus, bacterias, parásitos. “Los microbios son agentes de cambio", asegura el microbiólogo Joshua S. Loomis, autor de Epidemics: The Impact of Germs and Their Power Over Humanity. “La expansión de la peste en Europa en 1347 produjo una reducción tan profunda y rápida del tamaño de la población que la economía de la mayor parte del continente cambió drásticamente en unos pocos años. Significó el fin del feudalismo”.
Las transformaciones, sin embargo, no han sido solo políticas o económicas. Además de instalar silenciosamente nuevos hábitos y prácticas, los virus y las miles de epidemias que han ocurrido a lo largo de la historia humana han impulsado innovaciones científicas y médicas cuyos orígenes hemos olvidado.
Las primeras formas de salud pública institucionalizada, es decir, las cuarentenas, se implementaron como respuestas a la peste negra. Durante uno de estos brotes, en el siglo XV, los venecianos erigieron lazarettos, o salas de aislamiento, en las islas periféricas, donde obligaron a los barcos que llegaban a atracar.
Con los años, estas medidas se desplegaron de una manera más sistemática por el continente. En 1666, Carlos II de Inglaterra estableció una orden según la cual “si una persona se infecta se trasladará inmediatamente a una 'casa de plagas' durante 40 días: se pintará una cruz roja y en mayúsculas la frase: Señor, ten piedad de nosotros en la puerta".
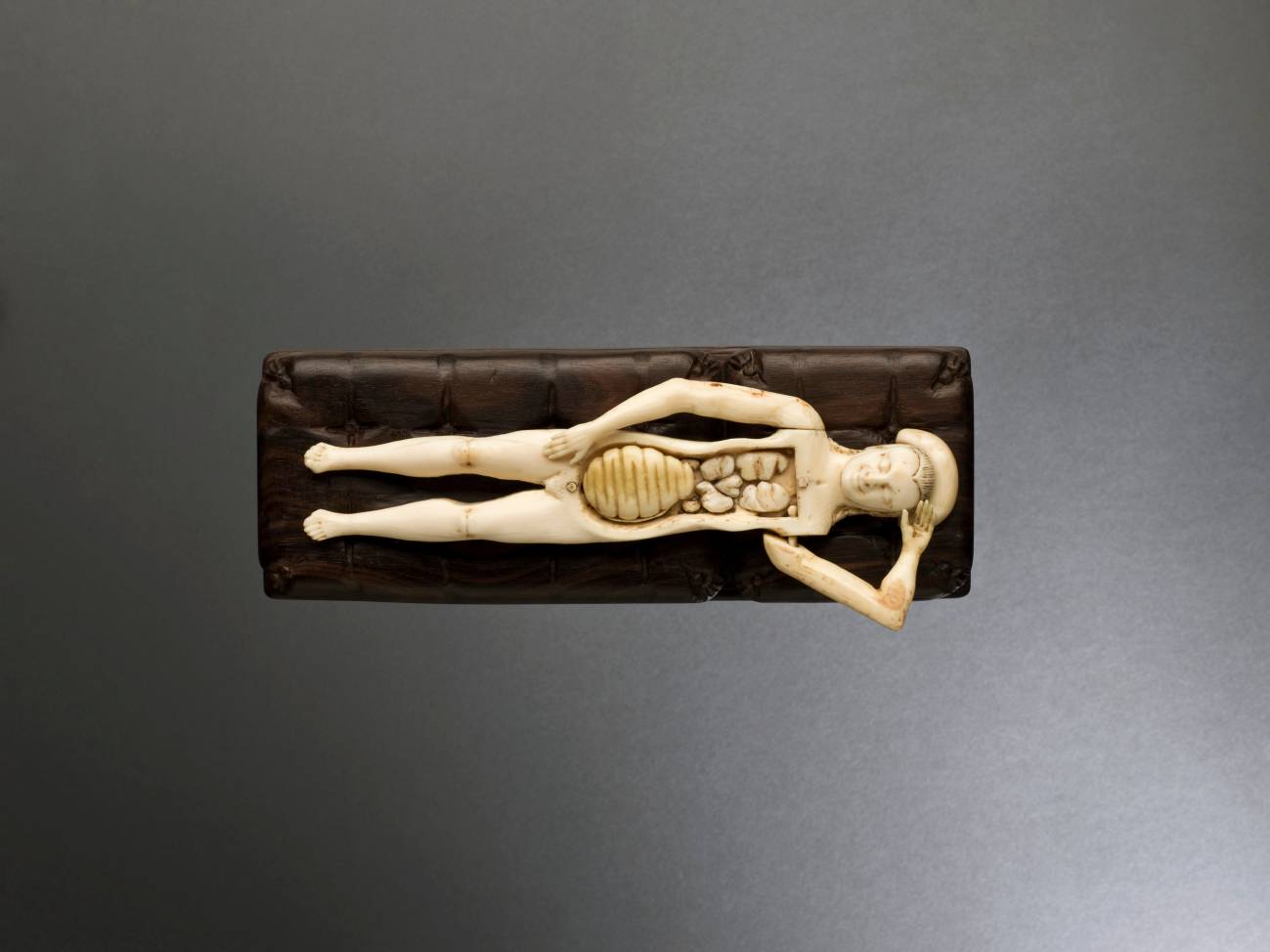
Figura anatómica de marfil, Alemania, 1601. Museo de ciencia de Londres
“Ni los médicos ni los remedios eran efectivos. Ya sea porque estas enfermedades eran desconocidas o porque los médicos no las habían estudiado previamente”, registró el cronista florentino Baldassarre Bonaiut en Cronaca fiorentina di Marchionne di Coppo Stefani (1348). “No parecía haber cura. Había tanto miedo que nadie parecía saber qué hacer”.
El fracaso de los médicos medievales para detener la propagación de la peste negra provocó cambios drásticos en la profesión: incitó la necesidad de una mejor capacitación y de una regulación más estricta.
La medicina en los años anteriores a la peste negra era más filosófica que práctica”, recuerda Loomis, investigador de la East Stroudsburg University of Pennsylvania. “En lugar de obtener un conocimiento detallado de la anatomía y fisiología humana a través de disecciones o exámenes de datos clínicos, la mayoría de los médicos se basaban en ideas de hacía mil años sobre la enfermedad que no estaban respaldadas por ningún tipo de evidencia experimental”.
Después de la segunda pandemia de peste de 1347, las escuelas de medicina comenzaron a integrar más disecciones en sus planes de estudio. Publicaron libros nuevos y actualizados. La plaga llevó también a que los médicos compartieran lo que aprendían durante el tratamiento de sus pacientes en tratados, predecesores de los actuales papers.
Los efectos de las pandemias se detectan también en el cuerpo urbano: enfermedades como la fiebre amarilla en el siglo XVIII y el cólera y la viruela en el siglo XIX condujeron a la limpieza de las grandes ciudades, la eliminación regular de basura, trajeron amplios bulevares a París y mejoraron los sistemas de agua en Londres, después de que médicos como el inglés John Snow descubriera en 1855 que el cólera no se transmitía a través del aire como se pensaba sino del agua contaminada.
Desde entonces, los médicos –en concreto, o los higienistas– fueron claves en la reorganización de las ciudades. En Alemania, el patólogo Rudolf Virchow, por ejemplo, fue el encargado de diseñar un nuevo sistema de alcantarillado para Berlín.
En 1816, el médico francés René Laennec inventó el estetoscopio para diagnosticar a personas con tuberculosis. / Wikimedia Commons
Las epidemias cambian la forma en que pensamos acerca de la enfermedad, así como reconfiguran hábitos instalados. Por ejemplo, durante y después del brote de fiebre amarilla en Filadelfia en agosto 1793, las personas cambiaron la forma de saludarse. La gente desconocía que los mosquitos transmiten la enfermedad y por prudencia mantuvieran distancia de conocidos y desconocidos. “La vieja costumbre de dar la mano cayó en desuso tan general, que muchos se ofendían incluso con la oferta de la mano”, señaló por entonces el editor Mathew Carey, autor de Un breve relato de la fiebre maligna.
En otros casos, los brotes propiciaron el desarrollo de nuevas herramientas de diagnóstico. Como el estetoscopio que fue inventado por el médico Rene Laënnec en el Hospital Necker de París en 1816 para auscultar los pulmones y el corazón de personas con tuberculosis, en lugar de colocar la oreja en el pecho del paciente como se habituaba. Irónicamente, Laënnec murió de tuberculosis solo 10 años después de inventar el instrumento que se utilizó para diagnosticar la enfermedad.
Tan recomendada en nuestra época de la covid-19, la costumbre de lavarse las manos para evitar la propagación de una enfermedad no tiene más de 130 años, recuerda la bióloga Miryam Z. Wahrman en The Hand Book: Surviving in a Germ-Filled World.
En 1840, los médicos pasaban de diseccionar cadáveres en la morgue a ayudar a dar a luz a un bebé en la sala de maternidad sin higienizarse o cambiarse la ropa. En una época en la que los gérmenes aún no se habían descubierto y se creía que la enfermedad era causada por miasmas u olores pútridos, el obstetra Ignaz Semmelweis planteó en el Hospital General de Viena la hipótesis de que las partículas cadavéricas eran las causantes de tantas muertes durante el parto.
Según este médico húngaro, las mujeres que daban a luz con parteras o hasta en la calle tenían más posibilidades de sobrevivir que las que parían en hospitales llenos de gente, donde los médicos trabajaban sin guantes y vestían los mismos delantales ensangrentados durante todo el día.
El consejo de lavarse las manos, sin embargo, no fue aceptado de inmediato por sus colegas: significaba aceptar que ellos estaban causando las infecciones. Semmelweis perdió su trabajo y luego de un colapso murió en una institución psiquiátrica a los 47 años.
Los cirujanos comenzaron a lavarse las manos en serio a parir de 1876, décadas después de que Louis Pasteur descubriera que las enfermedades eran causadas por microorganismos o microbios. En esto, ayudó bastante el cirujano británico Joseph Lister, quien a mediados del siglo XIX impulsó el uso de sustancias antisépticas para evitar infecciones, así como la esterilización de instrumentos quirúrgicos.
Para entonces, otra costumbre arraigada comenzó también a ser mal vista: escupir. En 1890, el Departamento de Salud de Nueva York lanzó una campaña masiva para educar al público y reducir la transmisión de la tuberculosis. Se desalentó el uso compartido de tazas y botellas y llevó a los estados a prohibir escupir tanto dentro de edificios públicos como en las aceras.
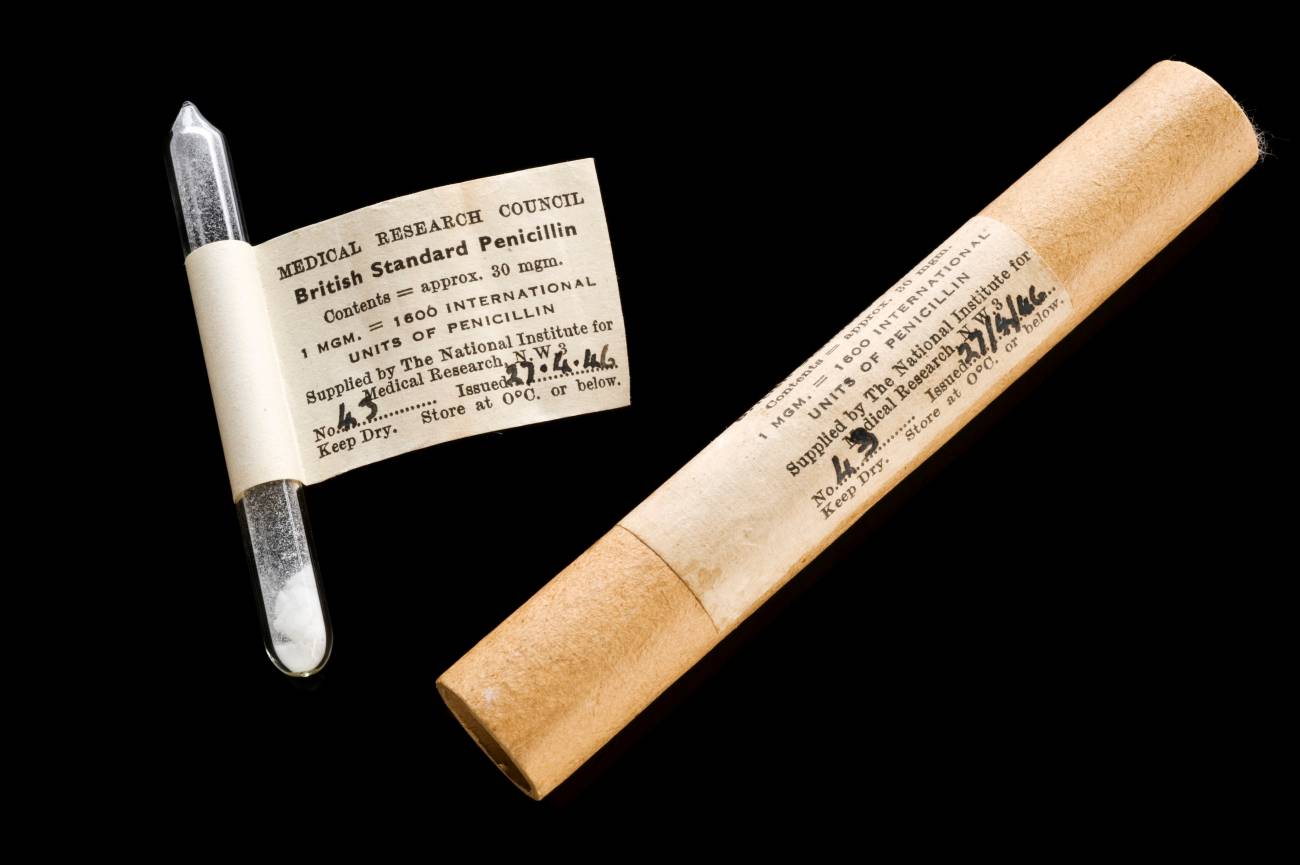
Uno de los descubrimientos más importantes del siglo XX, la penicilina, derivó de la pandemia de influenza de 1919. / Wellcome Collection
La campaña de salud pública Guerra contra la Tuberculosis en EE UU contó con la ayuda de Thomas Edison quien en 1910 produjo los primeros cortometrajes educativos. Estos cortos de 15 minutos se proyectaron en áreas rurales y fueron también las primeras películas, de cualquier tipo, que algunos espectadores hubieran visto y se piensa que ayudó a fomentar el por entonces nuevo tipo de entretenimiento, el cine.
Menos recordada que la ‘muerte negra’, la llamada tercera pandemia de peste (1894-1959) –que provocó 12 millones de muertes– fue la primera capturada por la fotografía. “Cambió la ciencia y nuestro entendimiento de las enfermedades zoonóticas", indica el antropólogo médico Christos Lynteris, coautor de Sulphuric Utopias: A History of Maritime Fumigation. “Se impulsaron fumigaciones basadas en una competencia científica por ver cuál era el gas más efectivo para matar ratas. Esto derivó en la invención del Zyklon B, un pesticida a base de cianuro desarrollado en Alemania en la década de 1920 que terminaría siendo usado en los campos de exterminio nazi”.

Publicidad de un desinfectante para destruir microbios que representan enfermedades infecciosas. 1910. / Wellcome Collection
Las muertes masivas no son el único producto de las pandemias. Los hallazgos más importantes en la historia de la medicina están íntimamente conectados con ellas. La primera vacuna exitosa –la de la viruela– fue desarrollada por el médico rural inglés Edward Jenner en 1796, en medio de los continuos brotes y apariciones de esta enfermedad también conocida por entonces como el ‘monstruo moteado’, que afectaba a todos los niveles de la sociedad.
Uno de los descubrimientos más importantes del siglo XX, la penicilina, derivó de la pandemia de influenza de 1918. Hasta que se aisló el virus de la gripe en 1933, muchos científicos –como el biólogo alemán Richard Pfeiffer– pensaban que esta enfermedad era causada por una bacteria. En 1928, el bacteriólogo escocés Alexander Fleming del Hospital St. Mary de Londres era uno de los tantos que intentaba aislar esa bacteria, conocida como el bacilo de Pfeiffer (hoy denominado Haemophilus influenzae). Fue entonces cuando descubrió accidentalmente el primer antibiótico, una sustancia que podía matar las bacterias patógenas y que empezaría a usarse diez años después.
Según el hematólogo y biógrafo británico Gwyn Macfarlane, el descubrimiento de la penicilina fue el resultado “una serie de eventos fortuitos de improbabilidad casi increíble”. Desde entonces, salvó la vida de millones de personas.
La epidemia de poliomielitis de 1952 en Dinamarca llevó a que el anestesiólogo Bjørn Ibsen estableciera la primera unidad de cuidados intensivos en el Hospital Blegdams en Copenhague y el uso de ventilación mecánica fuera del quirófano.
Al día ingresaban 50 personas infectadas y cada día, entre 6 y 12 personas desarrollaban insuficiencia respiratoria. Para tratarlas, Ibsen propuso usar ventilación con presión positiva para salvar vidas. Encargó a estudiantes de medicina que durante horas ventilasen manualmente a los niños con parálisis debido a la polio. Así lo hicieron durante meses, en turnos de seis horas, apretaban una bolsa conectada al tubo de traqueotomía, forzando el aire hacia los pulmones. En los meses siguientes, la mortalidad disminuyó notablemente a aproximadamente el 25 %. Se estima que este enfoque salvó a 120 personas.
Pronto se hizo evidente que no era práctico tratar a pacientes con insuficiencia respiratoria en todas las salas del hospital. Así nació el concepto de unidad de cuidados intensivos (UCI): cuando los pacientes se concentraron en tres salas especialmente designadas, cada una de 35 camas, la calidad y la eficiencia del tratamiento de la insuficiencia respiratoria y la inestabilidad circulatoria mejoraron.

Ventilador portátil (1955). Destinada a pacientes de hospital cuyos pulmones estaban paralizados, esta máquina se introdujo a raíz de la epidemia de polio de 1952 en Copenhague, Dinamarca. / Wellcome Collection
“Las enfermedades necesariamente reflejan y dejan al descubierto cada aspecto de la cultura en la que ocurren”, comenta el historiador Charles Rosenberg. Sucede con la covid-19 y también con la pandemia del VIH. Declarada como tal en 1981, en las próximas décadas reestructuró actitudes culturales y comportamientos sociales, así como prácticas de investigación.
“En particular, la epidemia del sida ha proporcionado la base para una revolución que cambió los enfoques tradicionales de la salud internacional, reemplazándolos por enfoques globales innovadores para la enfermedad”, señala Allan M. Brandt, historiador de la ciencia de la Universidad de Harvard. “De hecho, la epidemia del VIH y las respuestas que generó han sido fuerzas cruciales para inventar la nueva salud global”, destaca.

La pandemia de VIH/sida forjó nuevas formas de activismo que aceleró procesos regulatorios de tratamientos. Campaña Juventud Socialista de Andalucía.
Esta enfermedad infecciosa, además, forjó nuevas formas de activismo, que aceleró procesos regulatorios de tratamientos antiretrovirales. El VIH estimuló aumentos sustanciales en la financiación de fuentes como el Banco Mundial, así como el establecimiento del Fondo Mundial de Lucha contra el SIDA, la Tuberculosis y la Malaria de las Naciones Unidas. Y, en especial, propulsó nuevas alianzas público-privadas que se han convertido en un modelo para la financiación de la investigación científica actual.
Con seguridad, la pandemia de la covid-19 dejará lecciones, innovaciones, descubrimientos. ¿Nacerá una nueva ciencia, más rápida, más abierta y más alineada con las necesidades públicas? ¿El acceso abierto a la investigación y los datos creará una ciencia más equitativa y efectiva? Los historiadores de la ciencia nos lo dirán en las próximas décadas.